Кракен ссылка даркнет
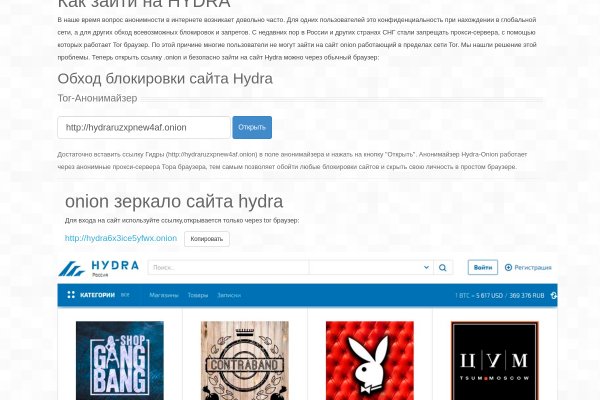
2005 открытие центра мега в Казани. Пытался себе пополнить баланс, никто ничего не зачислил. Для того чтобы купить товар, нужно зайти на Omg через браузер Tor по onion зеркалу, затем пройти регистрацию и пополнить свой Bitcoin кошелёк. Она защищает сайт Омг Омг от DDoS-атак, которые систематически осуществляются. Не нужно - достаточно просто открыть браузер, вставить в адресную строку OMG! Максим Пользователь. Самой надёжной связкой является использование VPN и Тор. Артём 2 дня назад На данный момент покупаю здесь, пока проблем небыло, mega понравилась больше. Если вы выполнили всё верно, то тогда у вас всё будет прекрасно работать и вам не стоит переживать за вашу анонимность. Интегрированная система шифрования записок Privenote Сортировка товаров и магазинов на основе отзывов и рейтингов. Каталог голосовых и чатботов, AI- и ML-сервисов, платформ для кракен создания, инструментов. Сегодня был кинут на форуме или это уже непонятный магазин Hydra Хотел купить фальшивые. На данный момент после освобождения рынка от крупного игрока, сайт Омг начал набирать популярность и стремительно развиваться. 2009 открыта мега в Омске. Старая. Каждый день администрация ОМГ ОМГ работает над развитием их детища. 39,стр. Телеграмм канал «Закладочная». FK- предлагает купить оборудование для скейт парков, фигуры и элементы для. Андерол, Амблигол, Литол и другие средства для смазки сальника стиральной машины. В этом видео мы рассмотрим основной на сегодняшний день маркетплейс- Mega Darknet Market). Onion - Anoninbox кракен платный и качественный e-mail сервис, есть возможность писать в onion и клирнет ящики ваших собеседников scryptmaildniwm6.onion - ScryptMail есть встроенная система PGP. Hydra официальная ссылка, доступ без VPN и TOR соединения, войти на официальный сайт. 2 дня. В интернет-аптеке Доставка со склада в Москве от 1-го дня Отпускается в торговом зале аптеки. Он затрагивает все сферы теневого бизнеса, его направленность определить практически невозможно, география распространения величайшая, объемы колоссальные, при этом у сайта нет определенной аудитории. Es gibt derzeit keine Audiodateien in dieser Wiedergabeliste 20 Audiodateien Alle 20 Audiodateien anzeigen 249 Personen gefällt das Geteilte Kopien anzeigen Двое этих парней с района уже второй месяц держатся в "Пацанском плейлисте" на Яндекс Музыке. Сразу заметили разницу? RAM 1500 - Автосалон Ramtruck. Telegram боты. Прайс-лист и стоимость услуг Клиники на улице Сергея Преминина.
Кракен ссылка даркнет - Как зайти на кракен с телефона
You Are ViewingA Blog PostОМГ зеркало | omg ссылка – омг официальный сайтСсылка на гидруПолучить ссылку на гидру и безопасно совершить покупку возможно на нашем сайте. В интернете очень часто можно наткнуться на мошенников и потерять свои личные денежные средства. Поэтому для Вашей безопасности мы разработали данный портал на котором Вы всегда можете получить доступ к магазину торговой площадки омг с помощью официальных рабочих зеркал, которые мы ежедневно обновляем и проверяем. Для совершения покупок на торговой площадке омг наш портал ежедневно посещает большое количество пользователей, для получения актуальной рабочей ссылки, достаточно просто нажать на кнопку “открыть” и безопасно совершить покупку, а если Вы впервые зашли на сайт перед приобретением товара необходимо пройти регистрацию и пополнить баланс. Ваша безопасность наша важнейшая задача, которую мы с гордостью выполняем.Ссылка на ОМГ сайт зеркало – omg2web.cmСсылка на ОМГ через Tor: omgrulqno4hoio.onionОМГ онионОМГ онион это самая масштабная торговая площадка запрещенных товаров в России и странах СНГ. Здесь Вы можете приобрети такие товары как марихуана, различные стимуляторы, всевозможные эйфоретики, психоделические препараты, энетеогены, экстази, диссоциативы, опиаты, химические реактивы и конструкторы, различные аптечные препараты, также возможно анонимно обналичить Ваши биткоины и приобрести всевозможные виды документов разных стран. На торговой площадке омг совершается огромное количество заказов ежедневно, сотни тысяч довольных клиентов и положительных отзывов. Наш портал помогает всем клиентам получить безопасный доступ к торговой площадке omg и ее товарам и услугам. ОМГ онион доступна в тор браузере, ссылку на актуальное рабочее зеркало Вы можете скопировать выше, для этого достаточно нажать на кнопку “СКОПИРОВАТЬ”.ОМГ ссылкаВоспользоваться торговой площадкой omg onion непросто. Специально для Вас мы подготовили все возможные варианты упрощения данной задачи. Разработанное нами всегда рабочая омг ссылка позволит легко и быстро открыть сайт в обычных браузерах, таких как Google Chrome, Яндекс.Браузер, Opera и т.д. Для перехода достаточно кликнуть на кнопку “ОТКРЫТЬ” и воспользоваться услугами торговой площадки omg. С целью защиты пользователя от обмана и предотвращения перехода по фишинговому адресу, мы указали ссылку на торговую площадку ОМГ, с возможностью ее копирования (путем нажатия кнопки “СКОПИРОВАТЬ”) и использования в анонимном Tor браузере. Наша миссия упростить пользователям доступ к гидре и тем самым позволить площадке развиваться и процветать, мы за свободный интернет без политических ограничений.ОМГ торОМГ тор доступна в тор Браузер, тор браузер это свободное и открытое программное обеспечение для реализации второго поколения так называемой луковой маршрутизации. Это система прокси-серверов последовательно связанных между собой в длинную цепочку интернет соединений, позволяющая устанавливать анонимное не оставляющее следов сетевое соединение. Рассматривается как анонимная сеть виртуальных туннелей (VPN), предоставляющая передачу данных в зашифрованном виде. Свою актуальность получил как инструмент для “свободного” интернет-серфинга, в частности посещения заблокированных сайтов таких как ОМГ и аналогичных ресурсов из теневого интернета (Darknet). Используя тор браузер Вы остаетесь анонимными только до того времени пока не начнете сохранять свои личные данные, не нужно забывать о своей безопасности, поэтому мы рекомендуем Вам не сохранять пароли и иную информацию, используя которую злоумышленники смогут Вам навредить, чистите кеш, куки и удаляйте историю.ОМГ официальный сайтОМГ официальный сайт это торговая площадка различных товаров определенной тематики. Сайт работает с 2015 года и на сегодняшний день активно развивается. Основная валюта – криптовалюта BitCoin. Специально для покупки данной валюты на сайте работают штатные обменники. Купить или обменять BitCoin можно при помощи раздела “Баланс” в личном кабинете. omg предлагает два варианта получения товаров: первый – это клад (закладки, тайник, магнит, прикоп); второй – доставка по всей России (почта, курьерские службы, транспортные компании). Огромное количество проверенных магазинов успешно осуществляют свои продажи на протяжении нескольких лет. На сайте имеется система отзывов, с помощью которой Вы можете убедиться в добросовестности продавца. Торговая площадка omg адаптирована под любые устройства. В связи с блокировкой ссылки omg onion периодически проводятся обновления зеркал для обхода блокировки. Вслед за новыми зеркалами появляются и “фейки” торговой площадки omg. Обычно фейк идентичен официальному сайту омг, но зайти в личный кабинет не получится, т.к. это фейк и его задача сбор логинов и паролей. Всегда проверяйте ссылка на гидру по которой Вы переходите, а лучше используйте актуальные ссылки на гидру представленные на нашем сайте и Ваши данные не попадут в руки мошенников.ОМГ онион сайтОМГ онион это сайт из сети тор, созданный для анонимного и безопасного серфинга в теневом интернете, в сети тор насчитается порядка миллиона сайтов различной тематика в основном это интернет-магазины и форумы, встречаются и сайты с очень сомнительной деятельностью касаться их мы не будем (если они Вам инетересно можете воспользоваться специальной поисковой системой DuckDuckGo, она по умолчанию встроена в TOR браузер), сайт омг онион доступен по актуальному зеркалу представленному на нашем сайте. Для того чтобы перейти на гидру в зоне онион Вам понадобится тор браузер т.к. домены в зоне onion специально созданы для анонимной сети TOR, нажмите на кнопку “скопировать” (она расположена выше) далее вставьте ссылку в адресную строку в тор браузере и перейдите на сайт интернет-магазина омг, после совершения покупки не забудьте почистить браузер, удачных покупок.Как зайти на гидруКак зайти на гидру? Этим вопросом задаются все пользователи гидры, каждый день приходится искать рабочее зеркало гидры т.к. изо дня в день зеркала банятся правительством и доступа к ресурсу нет, использовать VPN сложно и дорого, тор на английском языке что тоже не всем подходит. Специально для максимального облегчения этой задачи мы разработали наш сайт. Для открытия гидры Вам нужно перейти по актуальному рабочему зеркалу указанному выше или либо скопировать ссылку для тор браузера которая также указана на нашем сайте и открыть ее в тор браузере, после чего пройти регистрацию, пополнить баланс и радоваться покупкам. Не забывайте помогать развитию портала делитесь нашим ресурсом с друзьями и знакомыми. Давайте вместе ответим на этот вопрос “как зайти на гидру”?Etiquetas: omg, omg onion, omg tor, omg вход, omg зеркало, omg зеркало tor, omg как зайти, omg купить, omg моментальные покупки, omg обход блокировки, omg открыть, omg официальный сайт, omg сайт, omg ссылка, omg ссылка onion, omg ссылка tor, omg товары, omg торговая площадка, omg2web, tor ссылка гидры, адрес гидры, актуальные зеркала гидры, войти в гидру, омг, омг айфон, омг андройд, омг без тора, омг онион, омг сайт, омг сайт открыть, омг ссылка онион, омг тор, омг форум, зайти на гидру с телефона, зеркала omg, зеркало на гидру, как зайти на omg, как зайти на гидру, как попасть на omg, магазин omg, магазин омг, обход блокировок омг, открыть гидру, официальный сайт гидры, свежие зеркала omg, ссылка на гидру, ссылки omg
На странице файлов пакета можно выбрать как официальный сайт, так и зеркало на нашем сервере. Onion/ - Psy Community UA украинская торговая площадка в виде форума, наблюдается активность, продажа и покупка веществ. Расследование против «Гидры» длилось с августа 2021. Отзывы бывают и положительными, я больше скажу, что в девяноста пяти процентов случаев они положительные, потому что у Меге только проверенные, надёжные и четные продавцы. Для нормального распределения веса страниц на сайте не допускайте большого количества этих ссылок. На тот момент ramp насчитывал 14 000 активных пользователей. Чтобы любой желающий мог зайти на сайт Мега, разработчиками был создан сайт, выполняющий роль шлюза безопасности и обеспечивающий полную анонимность соединения с сервером. Org,.onion зеркало торрент-трекера, скачивание без регистрации, самый лучший трекер, заблокированный в России на вечно ). Onion - torlinks, модерируемый каталог.onion-ссылок. Onion - Candle, поисковик по Tor. Pastebin / Записки. Просто покидали народ в очередной раз, кстати такая тенденция длилась больше 3 лет. Для более релевантной системы входа основные пользователи рекомендуют использовать при регистрации только данные введенные впервые. Onion - 24xbtc обменка, большое количество направлений обмена электронных валют Jabber / xmpp Jabber / xmpp torxmppu5u7amsed. Введя капчу, вы сразу же попадете на портал. Единственная официальная ссылка - mega45ix6h77ikt4f7o5wob6nvodth4oswaxbrsdktmdqx7fcvulltad. Таким образом, тёмный мир интернета изолируется от светлого. Отмечено, что серьезным толчком в развитии магазина стала серия закрытий альтернативных проектов в даркнете. После осуществления регистрации для большей анонимности сайт работает на оплате двумя способами - это киви и криптовалюта. ( зеркала и аналоги The Hidden Wiki) Сайты со списками ссылок Tor ( зеркала и аналоги The Hidden Wiki) torlinkbgs6aabns. Onion - Neboard имиджборд без капчи, вместо которой используется PoW. Tor не создает временные файлы, новые записи в реестр. Моментальный это такой способ покупки, когда вам показаны только варианты когда покупка мгновенная, то есть без подтверждения продавца. Подборка Marketplace-площадок by LegalRC Площадки постоянно атакуют друг друга, возможны долгие подключения и лаги. Оригинальное название mega, ошибочно называют: mego, мего, меджа, union. Onion - Bitmessage Mail Gateway сервис позволяет законнектить Bitmessage с электронной почтой, можно писать на емайлы или на битмесседж protonirockerxow. Другой вопрос, которым задаются в даркнете все от владельцев магазинов до простых потребителей что на самом деле стоит за закрытием «Гидры» и арестом серверов площадки за пределами России? Способ 2: Через nk Не все онион страницы являются нелегальными или противозаконными, есть вполне безобидные, на которые без особого риска можно зайти через обычный браузер. 3дрaвcтвуйте! При входе на правильный сайт вы увидите экран загрузки. Воспользуйтесь специальной строкой для поиска по онион сети. Требует включенный JavaScript. После того, как найдете нужный, откройте его так же, как и любой другой. Ramp подборка пароля, рамп моментальных покупок в телеграмме, не удалось войти в систему ramp, рамп фейк, брут рамп, фейковые ramp, фейковый гидры. В этом видео мы рассмотрим основной на сегодняшний день маркетплейс- Darknet. "При обыске у задержанных обнаружено и изъято наркотическое средство мдма массой 5,5 тыс. Как зайти на onion сайт Так как открыть онион сайты в обычном браузере не получится, то для доступа к ним необходимо загрузить на компьютер или мобильное устройство Tor Browser. Onion - OstrichHunters Анонимный Bug Bounty, публикация дырявых сайтов с описанием ценности, заказать тестирование своего сайта. Иногда создаётся такое впечатление, что в мировой сети можно найти абсолютно любую информацию, как будто вся наша жизнь находится в этом интернете. Onion - Valhalla удобная и продуманная площадка на англ. При обмене киви на битки требует подтверждение номера телефона (вам позвонит робот а это не секурно! Читайте также: Что делать если выключается ноутбук от перегрева. Разное/Интересное Разное/Интересное checker5oepkabqu. Покупателю остаются только выбрать "купить" и подтвердить покупку.